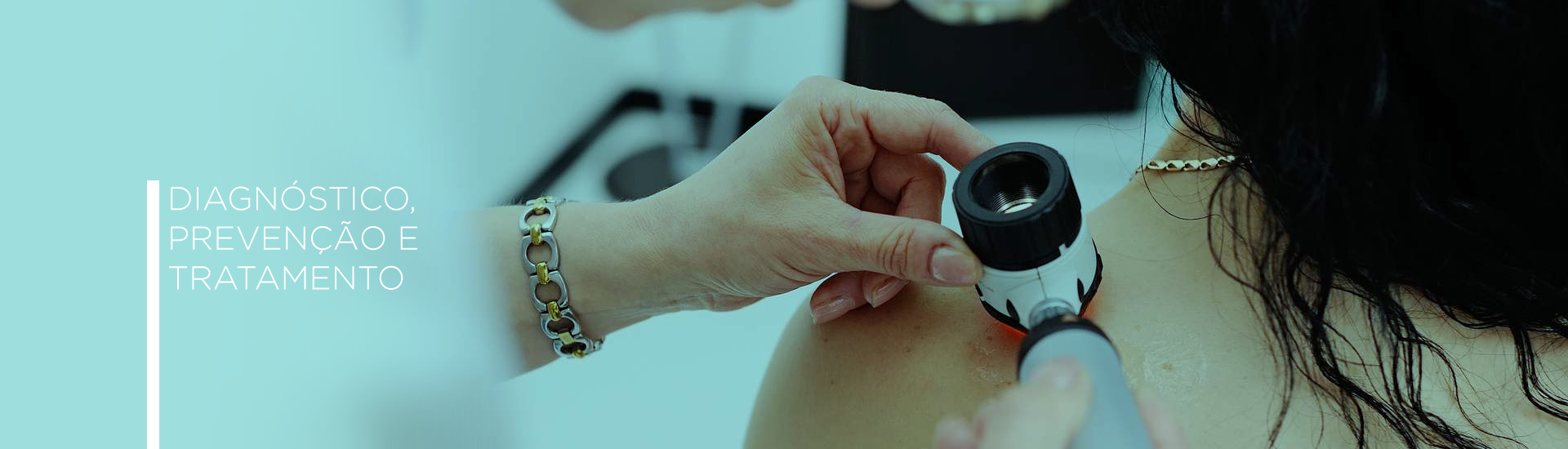



SEJA BEM-VINDO Ao Centro Dermatológico Professor Azulay
Fundado há mais de 40 anos, o Centro Dermatológico Professor Azulay é referência em Dermatologia no país. Com uma equipe de especialistas que atuam nas diversas áreas da Dermatologia, o Centro oferece o que há de mais eficaz e moderno em tratamentos clínicos e estéticos.
PUBLICAÇÕES E PRÊMIOS
Coordenação
- Título de especialista em Dermatologia pela Sociedade Brasileira de Dermatologia
- Vice-presidente da Internacional Society of Dermatology (Sociedade Internacional de Dermatologia) em 2000
- Presidente da Sociedade Brasileira de Dermatologia do Estado do Rio de Janeiro no biênio 1998/1999
- Profª Titular de Dermatologia da Universidade do Estado do Rio de Janeiro – UERJ
- Fundadora do Centro de Estudos em Tricologia – UERJ
- Ex-chefe de Serviço da Dermatologia UERJ
- Coordenadora dos Ambulatórios de Dermatopediatria da UERJ e do Instituto de Dermatologia Prof R D Azulay - Hospital Central da Santa Casa – RJ
- Ex-coordenadora de Dermatologia da Universidade Gama Filho – UGF e da Universidade Estácio de Sá
- Membro do Colégio Ibero Latino Americano de Dermatologia
- Membro da American Academy of Dermatology
- Membro da International Society of Dermatology
- Membro da European Academy of Dermatology
- Título de especialista em Dermatologia pela Sociedade Brasileira de Dermatologia
- Vice-presidente da Internacional Society of Dermatology (Sociedade Internacional de Dermatologia) em 2000
- Presidente da Sociedade Brasileira de Dermatologia do Estado do Rio de Janeiro no biênio 1998/1999
- Profª Titular de Dermatologia da Universidade do Estado do Rio de Janeiro – UERJ
- Fundadora do Centro de Estudos em Tricologia – UERJ
- Ex-chefe de Serviço da Dermatologia UERJ
- Coordenadora dos Ambulatórios de Dermatopediatria da UERJ e do Instituto de Dermatologia Prof R D Azulay - Hospital Central da Santa Casa – RJ
- Ex-coordenadora de Dermatologia da Universidade Gama Filho – UGF e da Universidade Estácio de Sá
- Membro do Colégio Ibero Latino Americano de Dermatologia
- Membro da American Academy of Dermatology
- Membro da International Society of Dermatology
- Membro da European Academy of Dermatology

Prof.ª Dra. Luna Azulay
CRM - 349634
RQE - 12593
- Título de especialista em Dermatologia pela Sociedade Brasileira de Dermatologia
- Vice-presidente da Internacional Society of Dermatology (Sociedade Internacional de Dermatologia) em 2000
- Presidente da Sociedade Brasileira de Dermatologia do Estado do Rio de Janeiro no biênio 1998/1999
- Profª Titular de Dermatologia da Universidade do Estado do Rio de Janeiro – UERJ
- Fundadora do Centro de Estudos em Tricologia – UERJ
- Ex-chefe de Serviço da Dermatologia UERJ
- Coordenadora dos Ambulatórios de Dermatopediatria da UERJ e do Instituto de Dermatologia Prof R D Azulay- Hospital Central da Santa Casa – RJ
- Ex-coordenadora de Dermatologia da Universidade Gama Filho – UGF e da Universidade Estácio de Sá
- Membro do Colégio Ibero Latino Americano de Dermatologia
- Membro da American Academy of Dermatology
- Membro da International Society of Dermatology
- Membro da European Academy of Dermatology
Graduação
Graduada no curso de Medicina pela Universidade do Estado do Rio de Janeiro – UERJ.
Conclusão em 1979.
Pós-graduação
Residência em Dermatologia pela Universidade do Estado do Rio de Janeiro – UERJ.
Conclusão em 1982.
Mestrado
Mestrado em Dermatologia pela Universidade Federal do Rio de Janeiro. Tese: Doença de Dowling-Degos.
Conclusão em 1992.
Doutorado
Doutorado em Dermatologia pela Universidade Federal do Rio de Janeiro – UFRJ. Tese: Hanseníase de Lucio, Fenômeno de Lucio e a Síndrome de Anticorpo Antifosfolipídio.
Conclusão em 2004
Tratamentos
Dermatologia Clínica
ACNE
A acne é uma doença da pele bastante comum, de predisposição genética, que depende da presença dos hormônios sexuais. Tem como maior responsável por seu aparecimento a glândula sebácea, que produz a oleosidade da pele. Por isso, manifesta-se principalmente na face e no tronco, áreas do corpo ricas nestas glândulas.
A acne normalmente surge na puberdade, induzida pelo início da produção de hormônios, e atinge ambos os sexos. Porém, pode persistir na idade adulta ou surgir nesta fase, quadro mais frequente em mulheres entre 20 e 40 anos.
O quadro clínico pode ser dividido em:
*Grau I: apenas cravos, sem lesões inflamatórias (espinhas)
*Grau II: cravos e espinhas pequenas.
*Grau III: cravos, espinhas pequenas e pseudocistos (lesões maiores e avermelhadas, mais profundas e dolorosas).
*Grau IV: cravos, espinhas pequenas e grandes lesões nodulares comunicantes (acne conglobata), com muita inflamação.
Conforme o grau e a intensidade da acne, o tratamento se dá por via oral ou local. É importante ter em mente que o tratamento é longo e deve ser iniciado o quanto antes para evitar sequelas como cicatrizes na pele ou, até mesmo, problemas psicológicos que podem surgir nos casos em que a doença torna-se desfigurante.
A limpeza de pele realizada por profissional especializado pode ser importante aliada no tratamento. Através do esvaziamento de lesões não inflamatórias, cravos, pode-se evitar a transformação em lesões inflamatórias, espinhas.
Em algumas pessoas, a alimentação pode ter influência na evolução da doença. Por isso, recomenda-se a consulta com um nutricionista.
Para evitar o agravamento da acne, algumas dicas podem ser seguidas:
*Use apenas hidratantes ou filtros solares oil-free ou não comedogênicos.
*Mantenha a pele limpa, mas lembre-se de que não é necessário lavá-la excessivamente. As lavagens repetidas podem estimular a produção de mais oleosidade, piorando o quadro.
*Não esprema cravos e espinhas, você pode gerar cicatrizes.
*Não use produtos recomendados por outras pessoas, podem não ser indicados para o seu caso.
*Tenha uma dieta equilibrada.
*Consulte um Dermatologista logo que o problema surgir, não adie.
O tratamento é longo, tenha paciência. Não desista!
ALOPECIA
Alopecia é o nome científico da “ausência de cabelos”. Essa ausência pode ser congênita ou adquirida. Existem várias condições que podem causá-la, e é essencial identificar a causa para instituir o tratamento adequado a cada caso. É diferente o cabelo diminuir por queda ou por afinamento.
Um tipo comum de alopecia em homens e mulheres é a Alopecia Androgenética, que causa rarefação dos cabelos na parte superior do couro cabeludo. O padrão masculino e o feminino são diferentes, mas existe um afinamento dos fios em ambos, causado por uma base hormonal comum. Existe tratamento capaz de parar esse processo e recuperar, pelo menos parcialmente, o crescimento e o engrossamento dos fios.
Outras causas comuns de queda de cabelo são o Eflúvio Telógeno, causado por diferentes fatores, como estresse, anemia, perda de peso, e a Alopecia Areata, que é uma condição inflamatória auto-imune muitas vezes relacionada a outras doenças autoimunes.
Hoje, o exame com o dermatoscópio permite uma aproximação maior ao diagnóstico e o acompanhamento adequado de todas essas condições.
O exame com a videodermatocopia (Fotofinder®) realizado por nós permite um acompanhamento e registro da evolução do caso.
Em alguns casos é necessária a biopsia do couro cabeludo para a realização do diagnóstico do tipo de Alopecia.
CÂNCER DE PELE
A pele é o maior e mais exposto órgão do corpo humano. Ela tem como função proteger os órgãos internos e ajudar-nos a interagir de forma segura com o meio ambiente. Em algumas pessoas, as células da pele se multiplicam de forma desordenada e anormal, dando origem, ao câncer de pele. Embora esse seja o tipo de câncer mais freqüente, quando detectado precocemente apresenta altos percentuais de cura.
A pele é um órgão heterogêneo e, por isso, a doença pode se manifestar de diferentes formas. As mais freqüentes são: carcinoma basocelular, responsável por 70% dos diagnósticos de câncer de pele, o carcinoma epidermóide com 25% dos casos e o melanoma, detectado em 4% dos pacientes. Felizmente o carcinoma basocelular, mais freqüente, é também o menos agressivo.
O câncer de pele é mais comum em pessoas acima de 40 anos. É rara a manifestação em crianças e negros, com exceção daqueles que já tiveram doenças da pele que são potencialmente origem de cancer cutâneo como xeroderma pigmentoso, por exemplo. Os mais suscetíveis ao câncer de pele são pessoas de pele clara que nunca conseguem bronzeamento (ficam vermelhas quando expostas ao sol mas não adquirem o tom bronzeado). Pessoas de pele negra podem ter melanoma nas regiões palmares e plantares portanto é importante observar “pintas” pretas nessas localizações.
A excessiva exposição ao sol é o principal fator de risco, por isso, a importância da proteção solar que implica em exposição em horário adequado, proteção com roupa, chapéu e adquirir o hábito do uso diário de filtro solar. Se o individuo possui alguma mancha suspeita na pele deve procurar um dermatologista com urgência. O diagnostico precoce aumenta as chances de cura.
FOLICULITE
A foliculite é a infecção ou inflamação dos folículos pilosos. Quando é infecciosa, em geral é causada por bactérias do tipo estafilococos que atinge crianças e adultos. É um dos problemas dermatológicos mais comuns e pode ocorrer em qualquer local onde existam pelos. Nos homens, costuma ser mais frequente na região da barba, enquanto as mulheres apresentam maior afetação na virilha e na região glútea. A infecção pode surgir espontaneamente ou ser agravada pela fricção das roupas, suor e raspagem ou depilação dos pelos.
Muitas vezes o pelo encravado pode ser confundido com a foliculite, mas, nesses casos, não há infecção. Ele se forma quando o pelo ao nascer não consegue ultrapassar a superfície da pele, ou quando ele sai e volta a entrar nela. Já a foliculite caracteriza-se pela formação de uma vermelhidão ao redor do pelo com a formação de pequenas pústulas (“bolhinhas de pus”). Quando mais profunda, apresenta lesões elevadas e avermelhadas que podem causar dor e coceira.
O tratamento da foliculite bacteriana pode ser tópico, feito com a aplicação de cremes a base de antibióticos, ou sistêmico, através da ingestão de antibióticos. Em alguns casos pode ser necessário drenar a lesão cirurgicamente.
Algumas dicas simples podem evitar o surgimento ou o agravamento da foliculite. São elas:
– Higienizar bem o local – o dermatologista pode indicar um produto mais adequado;
– evitar o uso de roupas muito apertadas, principalmente por tempo prolongado;
– não usar hidratantes ou produtos espessos na área afetada ou após a depilação ou uso de lâminas;
– fazer peelings com um dermatologista e
– não espremer as bolhinhas.
O uso do laser para retirada dos pelos é uma ótima alternativa à depilação ou uso de lâminas e traz muitos benefícios para quem sofre com a foliculite.
HANSENÍASE
A hanseníase, antes chamada de lepra, é causada pelo microorganismo Mycobacterium leprae, que atinge, principalmente, a pele e os nervos das extremidades do corpo. É transmitida de indivíduo para indivíduo através da inalação (respiração) de germes eliminados na fala ou através do contato direto com as feridas da pele do doente. Neste caso, é preciso um contato íntimo e prolongado, como a convivência na mesma residência.
A maioria da população adulta é resistente à doença, sendo as crianças mais susceptíveis a ela. A hanseníase pode se manifestar de diferentes formas, dependendo da resposta imunológica do hospedeiro. O período de incubação varia de 2 a 7 anos, e fatores como pobreza e superpopulação doméstica facilitam o surgimento da doença. A hanseníase tem cura. No Brasil, o tratamento é feito nos Centros Municipais de Saúde (Postos de Saúde) e os medicamentos são fornecidos gratuitamente aos pacientes, que são acompanhados durante todo o processo. A duração do tratamento varia de acordo com a forma da doença: 6 meses para as formas mais brandas e 12 meses para as formas mais graves, em média.
A forma de suspeitar da doença é quando existe alguma mancha na pele ou área do corpo com diminuição da sensibilidade. Eventualmente existe dor por conta de neurite.
MICOSE
A micose é um tipo de doença, infecção, produzida por fungos. Existem várias formas de manifestação e o melhor tratamento depende do tipo de micose e deve ser decidido por um médico dermatologista. Evite usar medicamentos indicados por outras pessoas, pois podem mascarar características importantes para o diagnóstico correto, dificultando o tratamento.
O tratamento das micoses é sempre prolongado, variando de cerca de 30 a 60 dias. Não deve ser interrompido assim que terminarem os sintomas, pois os fungos nas camadas mais profundas podem resistir. As micoses das unhas são as de mais difícil tratamento e também de maior duração, podendo ser necessário manter a medicação por mais de doze meses. A persistência é fundamental para se obter sucesso nestes casos.
Veja algumas dicas que podem ajudar na prevenção da micose:
– Após o banho, seque-se bem. Atenção às dobras de pele como as axilas, as virilhas e os dedos dos pés.
– Evite ficar com roupas molhadas por muito tempo.
– Evite mexer com a terra sem usar luvas.
– Evite o contato prolongado com água e sabão.
– Evite roupas quentes e justas e tecidos sintéticos, principalmente nas roupas de baixo. Prefira tecidos leves como o algodão.
– Evite usar calçados fechados quando possível. Opte pelos mais largos e ventilados.
– Não ande descalço em pisos constantemente úmidos (vestiários, saunas).
– Não use objetos pessoais (roupas, calçados, pentes, toalhas, bonés) de outras pessoas.
– Observe a pele e o pêlo de seus animais de estimação (cães e gatos). Qualquer alteração como descamação ou falhas no pêlo procure o veterinário.
– Use somente o seu material de manicure.
MELANOSE
São manchas acastanhadas impropriamente atribuídas à idade. A melanose solar é conhecida como mancha senil porque esse tipo de lesão surge no adulto (quarta década em diante), em áreas expostas à luz solar (dorso de mãos, antebraços e face). São resultado do acúmulo de exposição solar durante anos. É possível tratar com Luz Intensa Pulsada, criocirurgia, alguns peelings. A prevenção se faz com a proteção solar feita desde a infância.
NEVOS (SINAIS OU PINTAS)
São lesões benignas que tiveram origem nas células reponsáveis pela produção do pigmento das nossa pele: os melanócitos. Existem diferentes tipos dependendo da localização dos melanócitos (epidérmicos mais superficiais, dérmicos mais profundos e mistos). Podem começar com mancha escura, marrom ou preta, são planos, entretanto com o tempo podem adquirir um corpo. Nessa hora os pacientes se assustam pensando em cancer cutâneo.
Quem tem muitos sinais no corpo deve procurar o dermatologista para poder examinar e registrar quando possível. O dermatoscopio auxilia o exame. Para aumentos maiores da imagem, o Fotofinder® é um aparelho que permite gravar tanto a clínica quanto o exame dermatoscópico, permitindo o acompanhamento dos nevos considerados suspeitos, já que o melanoma também aparece como lesão pigmentada, que não necessariamente surge sobre nevos preexistentes.
ONICOMICOSE (MICOSE DE UNHA)
As unhas são, sem sombra de dúvida, um cartão de visita. Para mantê-las sempre bonitas e saudáveis são necessários alguns cuidados básicos. O excesso de umidade devido a certos hábitos como imersão das mãos na água, além de hiper-hidratar a unha tornando-a mais flexível, predispõe invasão por fungos e bactérias oportunistas, podendo causar infecções. Outro costume das brasileiras que pode causar as conhecidas onicomicoses (micose da unha) é a retirada excessiva de cutícula.
A onicomicose é uma infecção que atinge as unhas, causada por fungos. O diagnóstico micológico (raspado no laboratório) pode auxiliar a identificar o tipo de fungo, permitindo o tratamento mais específico. As fontes de infecção podem ser o solo, animais, outras pessoas ou alicates e tesouras contaminados. As unhas mais comumente afetadas são as dos pés, pois o ambiente úmido, escuro e aquecido, encontrado dentro dos sapatos e tênis, favorece o seu crescimento. Além disso, a queratina, substância que forma as unhas, é o alimento dos fungos.
Vale lembrar que as unhas são formadas por uma proteína chamada queratina. Essa mesma proteína pode ser encontrada na pele e nos cabelos.
Dicas de cuidados com as unhas:
- Não corte as unhas até o sabugo, deixe sempre uma pequena porção da borda livre.
- Não corte as unhas dos pés pelos cantos, isso evitará que elas encravem.
- Não retire ou afaste as cutículas, elas protegem a matriz ungueal da ação de substâncias químicas e/ou microorganismos.
- Evite usar endurecedores de unha, eles podem causar ressecamento e manchas.
- Evite deixar as mãos úmidas por muito tempo. A umidade excessiva favorece o surgimento de micoses como o unheiro.
- Deixar de usar esmaltes durante 1 semana por mês, usando um hidratante com uréia neste período, ajuda a evitar o ressecamento e desfolhamento das unhas.
- Qualquer alteração como bordas desfolhando ou quebrando, manchas, descolamento ou espessamento da unha, procure um dermatologista para o correto diagnóstico e tratamento.
- Tenha o hábito de usar somente o seu material de manicure. Caso vá a um salão observe se os alicates e tesouras são esterilizadas de maneira correta.
- Não ande descalço em pisos constantemente úmidos (lava pés, vestiários, saunas).
- Evite mexer com a terra sem usar luvas.
PSORÍASE
A psoríase é uma doença inflamatória comum e persistente, que pode estar associada com grande morbidade. Atualmente considera-se que a psoríase esteja associada a outras doenças, como diabetes, obesidade, doenças cardiovasculares, depressão e outras. Também tem sido relacionada ao maior consumo de álcool e tabagismo.
Os estudos de qualidade de vida revelam um impacto negativo nesses pacientes, que podem ser comparados aos vistos nos portadores de outras doenças crônicas, como câncer, artrite e doenças do coração. Não há estudos no Brasil que indiquem as formas mais comuns da psoríase, mas estudos realizados nos Estados Unidos e em países da Europa mostram que 20 a 30% dos pacientes apresentam a forma grave da doença.
As causas da doença ainda não estão bem definidas, mas fatores genéticos, imunológicos e ambientais já são apontados como alguns dos motivos.
A psoríase tem manifestações clínicas muito variadas. A sua forma mais comum é a PSORIASE EM PLACA. A extensão do envolvimento da pele varia de pequenas lesões localizadas, por exemplo, nos cotovelos e joelhos, até o comprometimento de toda a pele. O couro cabeludo, os pés, as mãos e região genital podem estar afetados, assim como as unhas. Outra manifestação clínica importante da psoríase é o acometimento das articulações. Os pacientes com essa forma da doença podem apresentar desde leves manifestações, como inchaços, vermelhidão e dor nas pequenas articulações, até sinais de deformidades em grandes grupos articulares, com incapacidade física e funcional. Outras formas de psoríase podem ser: psoríase em gota, psoríase pustulosa (localizada ou generalizada), psoríase palmo-plantar. Muitas vezes não é fácil o diagnóstico diferencial com as micoses e os eczemas.
O tratamento da psoríase varia de acordo com a sua gravidade. Não necessariamente é a extensão o que determina a forma como o caso vai ser conduzido. Inicia-se com tratamento local, fototerapia (Ultravioleta B ou PUVA ou sol). Como o de outras doenças inflamatórias que envolvem o sistema imunológico (doenças imunomediadas), é muito complexo. As terapias sistêmicas convencionais consideradas “padrão ouro”, ou seja, as melhores para o tratamento da doença, estão associadas a algum risco ou efeito colateral, que pode ocorrer tão logo se inicie o tratamento, ou após alguns meses ou anos de uso.
Pelo progresso contínuo das pesquisas em biologia molecular, surgiu uma nova classe de medicamentos, que ficaram conhecidos como biológicos, e são capazes de agir de forma mais específica no tratamento da doença, minimizando assim o risco de efeitos colaterais. Porém, por serem medicamentos novos, ainda requerem cuidado e avaliação criteriosa por especialistas para sua indicação.
Artrite psoriásica
A artrite psoriásica caracteriza-se por um processo inflamatório que causa dor e destruição progressiva das articulações. Pode afetar ligamentos, tendões, fáscias, grandes e pequenas articulações.
O comprometimento da articulação poder vir antes do acometimento da pele, mas em geral, manifesta-se após a doença cutânea. Segundo o último Consenso de Psoríase da Sociedade Brasileira de Dermatologia, a incidência do comprometimento articular na psoríase varia de 10% a 42%.
No IDERJ temos a fototerapia em todas as suas modalidades.
A Prof. Luna Azulay é referencia para o tratamento de pacientes com psoríase, em qualquer das suas formas.
SEBORREIA
A Dermatite Seborreica é conhecida popularmente como “seborreia”. Esta condição é muito comum, e não se sabe exatamente porque ela ocorre. Clinicamente, ocorre vermelhidão, descamação (“caspa”), aumento da oleosidade dos cabelos e coceira no couro cabeludo, e se torna um grande incômodo e inconveniente para o dia a dia. Pode haver acometimento também da região central da face, rica em glândulas sebáceas.
Alguns quadros podem se assemelhar a uma psoríase de couro cabeludo. Esta condição melhora com o tratamento adequado, sendo possível controlar bem o quadro.
VITILIGO
O vitiligo é uma doença de pele de causa desconhecida que acomete cerca de 1% da população. Caracteriza-se pela presença de manchas acrômicas (sem pigmentação) na pele. As lesões formam-se devido à destruição dos melanócitos (células responsáveis pela formação do pigmento melanina, que dá cor à pele), pelos linfócitos nos locais afetados. As lesões, que podem ser isoladas ou espalhar-se pelo corpo, atingem principalmente os genitais, cotovelos, joelhos, face, extremidades dos membros inferiores e superiores.
Apesar do vitiligo não causar nenhum prejuízo à saúde física, as alterações estéticas muitas vezes causam distúrbios psicológicos que podem prejudicar o convívio social. O grau de comprometimento emocional pode interferir negativamente na evolução da doença. Quando necessário, o acompanhamento psicológico dos pacientes em tratamento pode ser fundamental para um bom resultado.
Embora possua causa ainda desconhecida, vários fatores têm sido associados à doença. Os principais são:
– Herança: Aproximadamente 20% dos pacientes com vitiligo têm pelo menos um parente de primeiro grau com a doença.
– Auto-imunidade: Os anticorpos atacam e destroem o melanócito ou inibem a produção de melanina. Parece estar associado a outras doenças auto-imunes, como diabetes, doenças da tireóide e alopecia areata.
– Fatores ambientais: É provável que o estresse, a exposição solar intensa e a exposição a alguns pesticidas atuem como fatores precipitantes da doença em indivíduos geneticamente predispostos.
O vitiligo se apresenta de forma e intensidade variada em cada paciente, portanto, o tratamento indicado pelo dermatologista é individualizado. Os tratamentos convencionais são longos e geralmente envolvem aplicações de pomadas à base de corticóides, loções e fototerapia. Esta é altamente indicada, pois não só repigmenta a pele, como regula a atividade deletéria dos linfócitos.
Nos casos de vitiligo estável (quando não surgem novas lesões e as existentes não aumentam de tamanho), algumas técnicas cirúrgicas promovem a transferência de melanócitos obtidos em áreas de pele saudável para a área afetada. Uma vez incorporados ao tecido estes iniciam a produção de melanina repigmentando a lesão. Quando o processo afeta mais de 50% do corpo a opção de tratamento pode ser a despigmentação total da pele Segundo a Sociedade Brasileira de Dermatologia.
No IDERJ dispomos do tratamento do vitiligo em todas as suas modalidades. A Dra Marcela Benez executa a cirurgia do vitiligo.
Cirurgia Dermatológica
A Cirurgia Dermatológica é uma área de atuação da Dermatologia que abrange procedimentos diversos, capazes de remover ou modificar a pele e o tecido celular subcutâneo, sejam eles diagnósticos, cirúrgicos, cosmiátricos ou oncológicos. Dentre os procedimentos realizados, podemos destacar: cirurgia e procedimentos a laser, criocirurgia, remoção de pintas e sinais, eletrocirurgia, preenchimentos, cirurgia Micrográfica de Mohs e eletrocirurgia, cirurgia de unha e transplante de cabelos.
O profissional que realiza tais procedimentos é obrigatoriamente um médico dermatologista, com título de especialista em dermatologia e aprovado em concurso pela Sociedade Brasileira de Dermatologia. Deste modo, ao conhecimento clínico da fisiologia da pele e de suas patologias, soma-se o domínio das técnicas cirúrgicas, assegurando mais segurança aos pacientes tratados.
Abrangente, a Cirurgia Dermatológica engloba desde tratamentos para melhorar a qualidade de vida e a auto-estima de seus pacientes – como peelings e preenchimentos, por exemplo – até tratamentos para câncer de pele e outras doenças, utilizando o que existe de mais moderno em terapêutica médica. Ela pode ser dividida em:
- Cirurgia básica – remoção de pintas, cistos,lipomas, unha encravada, etc.;
- Cirurgia avançada – retirada de tumores e cânceres de pele, enxertos, correção de cicatrizes, etc.;
- Cirurgia corretiva – tratamento de cicatrizes de acne, tatuagens, manchas, etc.;
- Cirurgia cosmética – transplante de cabelos, cirurgia de pálpebra, lipoaspiração tumescente, e outras;*
- Procedimentos dermatológicos – toxina, laser, etc.
Os cirurgiões dermatológicos são os profissionais que possuem mais condições de cuidar de problemas como um hematoma, uma cicatriz ou uma mancha, pois são médicos completos e especializados em doenças de pele e procedimentos, que dominam todos os processos.
(retirado do Site da SBCD – Sociedade Brasileira de Cirurgia Dermatológica)
Responsáveis:
Dra. Marcela Benez
Dra. Juliane Rocio Neves
*Essa área da Cirurgia Dermatológica não é realizada no Centro Dermatológico Prof Azulay.
Dermatologia Estética
BOLSAS E OLHEIRAS
Bolsas são decorrentes do acúmulo de gordura, aumento da pele ou acúmulo de líquido (edema) na região inferior dos olhos. Elas aumentam com a idade devido a flacidez da pele. Para diminuir sua formação deve-se usar sempre protetor solar, evitando que o sol cause destruição das fibras colágenas e elásticas da pele, além de produtos anti-aging que mantenham a hidratação e a firmeza da pele.
Olheiras podem ser de caráter constitucional (origem genética) e alteração na vascularização na região das pálpebras. Há uma tendência para o depósito de melanina na área abaixo dos olhos, levando ao escurecimento rápido e aparente da região. Há diversos cremes que possuem ação descongestionante dos vasos sangüíneos, porém os resultados são muito variáveis e às vezes desanimadores. Outros métodos disponíveis são a aplicação de Luz Intensa Pulsada e o uso de preenchedores (ácido hialurônico) no local, quando o paciente apresentar a olheira com o aspecto de “olho fundo”. A melhor terapia, com certeza, ainda é aquela que combina diversas modalidades de tratamento, sempre após avaliação do especialista, “classificando” o tipo da olheira de cada paciente.
Massagens locais, dormir bem, não fumar, uso de protetor solar, cosmecêuticos e compressas locais, como com chá de camomila podem atenuar as bolsas e olheiras.
ESTRIA
A estria se forma quando a pele é excessivamente estirada, ultrapassando sua capacidade de distensão. Surgem da ruptura das fibras de colágeno e elastina, responsáveis pela elasticidade, que estão localizadas na derme (camada profunda da pele). Várias são as causas de seu aparecimento: crescimento na puberdade, aumento de peso, gravidez, alterações hormonais ou o uso crônico de medicamentos a base de cortisona, tanto tópico como via oral.
As estrias avermelhadas são as mais recentes tendo essa coloração devido ao rompimento sanguíneo. Os tratamentos iniciados nessa fase têm melhores resultado, pois as células possuem maior capacidade regenerativa. Já as estrias brancas são consideradas as mais antigas. Nestas, a melanina (substancia que dá coloração à pele) não é mais produzida e ocorre uma diminuição acentuada da espessura da pele, formando uma depressão, semelhante a uma cicatriz. Os tratamentos iniciados nessa fase conseguem apenas estreitá-las.
Existem diversos tratamentos eficientes que visam melhorar o aspecto das lesões, estimulando a formação de colágeno e tornando-as mais semelhantes à pele ao redor. Estes são procedimentos médicos e apenas eles devem realizá-los, indicando o que for melhor de acordo com cada caso. Os melhores resultados costumam aparecer com a associação de mais de um método. Estas são algumas opções de tratamento:
Tratamento com ácidos: alguns tipos de ácidos, especialmente o ácido retinóico, estimulam a formação de colágeno, melhorando o aspecto das estrias. Pode haver descamação e vermelhidão e a concentração ideal para cada caso deve ser definida pelo dermatologista, de acordo com o tipo de pele. Deve ser evitada a exposição solar.
Peelings: os peelings têm a mesma ação dos ácidos, no entanto, de uma forma mais acelerada e intensa, geralmente levando a um melhor resultado. Também deve ser evitada a exposição solar.
Dermoabrasão: o lixamento das estrias provoca reação semelhante à dos peelings, com formação de colágeno, mas com a vantagem de regularizar a superfície da pele, que ganha mais uniformidade, ficando mais semelhante à pele ao redor.
Laser: a aplicação do laser provoca o fechamento dos pequenos vasos nas estrias avermelhadas e promove a formação de novo colágeno, com diminuição do tamanho das estrias recentes ou antigas.
É bom lembrar que a prevenção é a melhor forma de tratamento. Recomenda-se a hidratação intensa da pele com cremes e loções hidratantes para garantir sua elasticidade e impedir a ruptura de suas camadas internas. Deve-se, ainda, beber pelo menos 2 litros de água por dia e controlar o peso, eliminando doces e gorduras da dieta e praticando exercícios físicos regularmente. Evitar roupas apertadas também é uma maneira de evitar estrias.
RUGAS
As chamadas rugas de expressão aparecem por causa do movimento contínuo dos músculos faciais da expressão. Elas podem ocorrer na testa, na glabela (entre as sobrancelhas), no canto do olho (pé de galinha) e no canto da boca.
As rugas são decorrentes do processo natural de envelhecimento da pele, porém, fatores ambientais e de estilo de vida podem acelerar seu desenvolvimento. Os principais agentes que contribuem para o desenvolvimento de rugas são: fumo, estresse, exposição solar e alterações do hormônio feminino (estrogênio).
Hoje, há muitos tratamentos eficazes no combate às rugas. Entre eles, podemos citar: aplicações de cremes, laser, toxina botulínica, peeling químico ou abrasivo e preenchimento.
FOTOENVELHECIMENTO
Há duas principais maneiras através das quais a pele pode envelhecer. A primeira é geneticamente programada, envelhecimento normal que afeta a pele do corpo inteiro. A segunda resulta da exposição excessiva e/ou prolongada da pele à radiação ultravioleta (UV), que chamamos fotoenvelhecimento.
O grau de envelhecimento depende da duração e intensidade da exposição UV e da cor da pele e sua capacidade de bronzear: quanto maior a intensidade e duração da exposição solar e quanto mais clara e mais difícil de bronzear a pele, maior o dano que o sol pode causar. O fotoenvelhecimento pode provocar alterações na textura e cor da pele, deixando-a áspera e amarelada. Também pode induzir o surgimento de manchas, pequenas veias dilatadas, rugas, flacidez e ressecamento, entre outros.
Por fim, devemos lembrar da participação da radiação UV na formação do câncer da pele.A melhor maneira de tratar o fotoenvelhecimento é prevenir o seu surgimento através da proteção solar, nunca é cedo ou tarde demais para iniciar uma proteção adequada. Porém, quem já apresenta os sinais do fotoenvelhecimento cutâneo, pode se beneficiar do uso de algumas substâncias. Produtos contendo ácido retinóico, adapaleno, ácido glicólico ou outros alfahidroxiácidos são utilizados para melhorar o aspecto da pele envelhecida, aumentando sua hidratação, corrigindo alterações de superfície, atenuando as manchas e melhorando a sua elasticidade.
Os tratamentos realizados com ácidos deixam a pele mais fina e sensível ao dano solar. Por isso, quem faz tratamento com estes produtos é orientado a proteger a pele do sol constantemente, utilizando filtros solares com alto fator de proteção no seu dia a dia, além de chapéu e barracas quando vai à praia. Antes de iniciar um tratamento, deve ser feita uma avaliação da pele por um médico dermatologista. Este é o profissional capacitado para indicar o tipo de produto e a concentração mais apropriada para cada pessoa.
FOTOTERAPIA
É uma técnica terapêutica que consiste na emissão artificial e indolor de radiação ultravioleta (UVA e UVB), fornecida através de aparelhos especiais com lâmpadas fluorescentes. O método, inicialmente utilizado para tratar a psoríase e o vitiligo, é utilizado em cerca de 40 doenças como linfomas cutâneos de células T e doença enxerto contra hospedeiro. A fototerapia, quando associada a medicamentos – que são substâncias foto ativas, os psoralenos – recebe o nome de puvaterapia. Quando é usada apenas a radiação UVB com comprimento de onda de 311nm o procedimento é chamado narrow-band (NB-UVB) ou ultravioleta B de banda estreita.
Os pacientes que sofrem de psoríase moderada a grave poderão ter ainda como tratamento o bath-puva. Nesse, o medicamento fica diluído na água do banho que dura de 20 a 30 minutos. Imediatamente depois, o paciente entra na cabine de fototerapia. Vale lembrar que o tempo entre o banho e a exposição ao UVA tem que ser curto.
Esse procedimento é indicado quando há intolerância ao remédio oral ou quando o paciente opta por não fazer uso do medicamento em virtude de sua toxidade. Também é conveniente porque dispensa a proteção ocular necessária para os que tomam o psoraleno. No CDPA temos a máquina para fazer PUVA. No IDERJ (Av. Alexandre Ferreira, 206), temos todas as modalidades de fototerapia.
Algumas doenças eficazmente tratadas pela FOTOTERAPIA:
PSORÍASE
A psoríase é uma doença inflamatória comum e persistente, que pode estar associada com grande morbidade. Atualmente considera-se que a psoríase esteja associada a outras doenças, como diabetes, obesidade, doenças cardiovasculares, depressão e outras. Também tem sido relacionada ao maior consumo de álcool e tabagismo.
Os estudos de qualidade de vida revelam um impacto negativo nesses pacientes, que podem ser comparados aos vistos nos portadores de outras doenças crônicas, como câncer, artrite e doenças do coração.
Não há estudos no Brasil que indiquem as formas mais comuns da psoríase, mas estudos realizados nos Estados Unidos e em países da Europa mostram que 20 a 30% dos pacientes apresentam a forma grave da doença.
As causas da doença ainda não estão bem definidas, mas fatores genéticos, imunológicos e ambientais já são apontados como alguns dos motivos.
A psoríase tem manifestações clínicas muito variadas. A sua forma mais comum é a PSORIASE EM PLACA. A extensão do envolvimento da pele varia de pequenas lesões localizadas, por exemplo, nos cotovelos e joelhos, até o comprometimento de toda a pele. O couro cabeludo, os pés, as mãos e região genital podem estar afetados, assim como as unhas. Outra manifestação clínica importante da psoríase é o acometimento das articulações. Os pacientes com essa forma da doença podem apresentar desde leves manifestações, como inchaços, vermelhidão e dor nas pequenas articulações, até sinais de deformidades em grandes grupos articulares, com incapacidade física e funcional. Outras formas de psoríase podem ser: psoríase em gota, psoríase pustulosa (localizada ou generalizada), psoríase palmo-plantar. Muitas vezes não é fácil o diagnóstico diferencial com as micoses e os eczemas.
O tratamento da psoríase varia de acordo com a sua gravidade. Não necessariamente é a extensão o que determina a forma como o caso vai ser conduzido. Inicia-se com tratamento local, fototerapia (Ultravioleta B ou PUVA ou sol). Como o de outras doenças inflamatórias que envolvem o sistema imunológico (doenças imunomediadas), é muito complexo. As terapias sistêmicas convencionais consideradas “padrão ouro”, ou seja, as melhores para o tratamento da doença, estão associadas a algum risco ou efeito colateral, que pode ocorrer tão logo se inicie o tratamento, ou após alguns meses ou anos de uso.
Pelo progresso contínuo das pesquisas em biologia molecular, surgiu uma nova classe de medicamentos, que ficaram conhecidos como biológicos, e são capazes de agir de forma mais específica no tratamento da doença, minimizando assim o risco de efeitos colaterais. Porém, por serem medicamentos novos, ainda requerem cuidado e avaliação criteriosa por especialistas para sua indicação.
Artrite psoriásica
A artrite psoriásica caracteriza-se por um processo inflamatório que causa dor e destruição progressiva das articulações. Pode afetar ligamentos, tendões, fáscias, grandes e pequenas articulações.
O comprometimento da articulação poder vir antes do acometimento da pele, mas em geral, manifesta-se após a doença cutânea. Segundo o último Consenso de Psoríase da Sociedade Brasileira de Dermatologia, a incidência do comprometimento articular na psoríase varia de 10% a 42%.
No IDERJ temos a fototerapia em todas as suas modalidades.
A Prof. Luna Azulay é referencia para o tratamento de pacientes com psoríase, em qualquer das suas formas.
VITILIGO
O vitiligo é uma doença de pele de causa desconhecida que acomete cerca de 1% da população. Caracteriza-se pela presença de manchas acrômicas (sem pigmentação) na pele. As lesões formam-se devido à destruição dos melanócitos (células responsáveis pela formação do pigmento melanina, que dá cor à pele), pelos linfócitos nos locais afetados. As lesões, que podem ser isoladas ou espalhar-se pelo corpo, atingem principalmente os genitais, cotovelos, joelhos, face, extremidades dos membros inferiores e superiores.
Apesar do vitiligo não causar nenhum prejuízo à saúde física, as alterações estéticas muitas vezes causam distúrbios psicológicos que podem prejudicar o convívio social. O grau de comprometimento emocional pode interferir negativamente na evolução da doença. Quando necessário, o acompanhamento psicológico dos pacientes em tratamento pode ser fundamental para um bom resultado.
Embora possua causa ainda desconhecida, vários fatores têm sido associados à doença. Os principais são:
- Herança: Aproximadamente 20% dos pacientes com vitiligo têm pelo menos um parente de primeiro grau com a doença.
- Auto-imunidade: Os anticorpos atacam e destroem o melanócito ou inibem a produção de melanina. Parece estar associado a outras doenças auto-imunes, como diabetes, doenças da tireóide e alopecia areata.
- Fatores ambientais: É provável que o estresse, a exposição solar intensa e a exposição a alguns pesticidas atuem como fatores precipitantes da doença em indivíduos geneticamente predispostos.
O vitiligo se apresenta de forma e intensidade variada em cada paciente, portanto, o tratamento indicado pelo dermatologista é individualizado. Os tratamentos convencionais são longos e geralmente envolvem aplicações de pomadas à base de corticóides, loções e fototerapia. Esta é altamente indicada, pois não só repigmenta a pele, como regula a atividade deletéria dos linfócitos.
Nos casos de vitiligo estável (quando não surgem novas lesões e as existentes não aumentam de tamanho), algumas técnicas cirúrgicas promovem a transferência de melanócitos obtidos em áreas de pele saudável para a área afetada. Uma vez incorporados ao tecido estes iniciam a produção de melanina repigmentando a lesão. Quando o processo afeta mais de 50% do corpo a opção de tratamento pode ser a despigmentação total da pele Segundo a Sociedade Brasileira de Dermatologia.
No IDERJ dispomos do tratamento do vitiligo em todas as suas modalidades. A Dra Marcela Benez executa a cirurgia do vitiligo.
LINFOMAS CUTÂNEOS CÉLULAS T
Ocorrem quando os linfócitos encarregados da defesa da pele se tornam malignos, causando anormalidades à pele. Se não for tratado, com o correr do tempo, ele se instala em outras estruturas do corpo, como o fígado, provocando tumores. O diagnóstico precoce é fundamental.
Os linfomas cutâneos de células T compreendem um grupo heterogêneo de doenças, sendo a micose fungóide o tipo mais comum. Essa forma de linfoma cutâneo apresenta-se classicamente com lesões eritematoescamosas que evoluem para placas e depois para tumores; essa evolução, entretanto, pode levar anos e até nem mesmo ocorrer. Outras formas de apresentação, como a eritrodermia esfoliativa e lesões hipocrômicas, também podem ser vistas.
A fototerapia estimula a morte dessas células malignas, permitindo uma longa sobrevida dos pacientes.
ESCLERODERMIA
Doença do tecido conjuntivo que afeta a pele, e algumas vezes os órgãos internos. É classificada como uma doença auto-imune devido ao fato de que o sistema imunológico é ativado para agredir os tecidos do próprio organismo. Existem dois tipos de esclerodermia: a forma sistêmica (esclerose sistêmica) que afeta os órgãos e sistemas internos do organismo, e a forma localizada, que afeta uma área localizada da pele.
O colágeno é o responsável pelo espessamento da pele e acometimento pulmonar, gastrointestinal e cardíaco. Sobre circunstâncias normais, o sistema imunológico ativa algumas células para produzir colágeno a fim de formar uma cicatriz após uma área de dano ou infecção ter sido controlada. Na esclerodermia, este tecido cicatricial é produzido sem razão aparente na pele e nos órgãos internos.
A esclerodermia localizada é caracterizada pelo espessamento da pele devido à excessiva deposição de fibras colágenas. Quando uma quantidade anormalmente grande de colágeno é produzida, a pele se torna rígida e dura. Na esclerose sistêmica, o sistema imunológico costuma causar dano a duas áreas principais: os vasos sangüíneos de pequeno calibre e as células produtoras de colágeno localizadas na pele e em todo o organismo.
A fototerapia tem sido eficaz no tratamento e controle da esclerodermia. O paciente que se submete a este tratamento apresenta melhoras na textura da pele, que se torna menos endurecida.
DOENÇA ENXERTO CONTRA HOSPEDEIRO
É uma das complicações que pode afetar um indivíduo após transplante de medula óssea alogênico. O transplante alogênico é aquele em que a medula óssea é retirada de um doador previamente selecionado por testes de histocompatibilidade, normalmente identificado entre os familiares ou em bancos de medula óssea.
Após o transplante, pode haver uma reação imunológica entre linfócitos transplantados e tecidos do hospedeiro, e ocorre por ataque imune das células T do doador às células do hospedeiro. Os órgãos mais acometidos são: pele (80%), fígado (50%), olhos (30%), intestino (30%) e boca (80%).
O envolvimento cutâneo é freqüente na DECH, por isso, o dermatologista tem papel importante na avaliação dos pacientes auxiliando no reconhecimento precoce e no acompanhamento clínico destes. A DECH crônica em pele pode se apresentar como líquen plano, placas, dermatites pápuloescamosas, descamações, despigmentações, vitiligo, alopécia e onicodisplasia. As formas mais severas podem se assemelhar à esclerodermia.
A Fototerapia é utilizada na tentativa de controlar a doença e tem se mostrado bastante eficaz, possibilitando importante melhoria na sobrevida e qualidade de vida dos pacientes.
*Tratamento realizado no IDERJ - Telefones: 2537-2108 | 2537-2611
Sob a coordenação da Dra. Luna Azulay
Estética Facial
- Limpeza de pele com aplicação de neve carbônica: a neve carbônica possui ação anti-séptica, antiinflamatória e calmante. Este método quase indolor consiste numa ponta congelada de um aparelho aplicada sobre as lesões que são destruídas pelo frio intenso.
- Esfoliação facial com ácido mandélico
- Esfoliação facial (salt e oil scrub): esfoliação feita com gel esfoliante líquido. Também indicado no pré e pós operatório.
- Hidratação para mãos e pés
- Limpeza de pele com drenagem linfática facial
- Máscaras
Luz Intensa Pulsada
O que é luz intensa pulsada?
A luz intensa pulsada é um tratamento não invasivo que promove o rejuvenescimento e melhora da qualidade da pele. Não é um laser, pois emite energia através de uma faixa die amplo espectro de comprimento de onda em cada pulso. Esta luz gera calor na pele, que atinge vários tipos de alvo: a melanina (sardas), os vasos sanguíneos (microvarizes da face e colo) e o colágeno (flacidez e rugas). Isto permite tratar uma variedade de imperfeições da pele em um mesmo momento.
Quais as indicações?
- Alterações da pele decorrentes de exposição crônica ao sol – grandes áreas de pigmentação na face, colo e braços
- Lesões pigmentadas, como manchas senis ou melanoses solares
- Rosácea
- Telangiectasias: vasos dilatados
- Estrias avermelhadas
Quantas sessões são necessárias?
O tratamento é feito em 4 a 6 sessões, uma em cada mês, é praticamente indolor e o paciente pode retornar às suas atividades logo após a sessão.
Consulte nossa equipe para mais informações sobre os procedimentos.
*Tratamento realizado no IDERJ - Telefones: 2537-2108 | 2537-2611
Sob a coordenação da Dra. Luna Azulay
LASER Erbium - YAG Fracionado
O que é o tratamento com Laser Fracionado?
O laser fracionado atua através da fototermólise fracionada, quando apenas uma fração da pele é atingida. O laser atinge a pele em pequenas colunas, ficando intacta a pele ao seu redor. Essas áreas que não foram lesadas são responsáveis por uma recuperação rápida da pele, permitindo maior segurança do procedimento e a volta do paciente às suas atividades mais rapidamente.
Quais as indicações?
- Rejuvenescimento;
- Cicatrizes de Acne e outras cicatrizes;
- Estrias;
- Alguns tipos de manchas;
- Melhoria da qualidade e textura da pele através do estimulo de colágeno, o que deixa a superfície da pele mais lisa e firme.
Quantas sessões são necessárias?
Após a primeira sessão já é possível perceber uma melhora da pele, porém, para um resultado mais eficaz, são feitas geralmente três sessões. No caso de tratamento de cicatrizes de acne, são necessárias mais sessões. O intervalo entre sessões é flexível, entre 30 e 60 dias.
Os resultados são imediatos e progressivos, podendo ser percebidos de dois a três meses após as aplicações.
*Tratamento realizado no IDERJ - Telefones: 2537-2108 | 2537-2611
Sob a coordenação da Dra. Luna Azulay
Diagnóstico e Tratamento dos Cabelos
O Centro Diagnóstico em Cabelos do IDERJ possui experiência e capacitação para diagnóstico e tratamento das diversas afecções do couro cabeludo e dos cabelos. A queda e a alteração dos cabelos são sinais clínicos que devem ser corretamente diagnosticados e investigados, para que se possa estabelecer um tratamento adequado a cada condição.
Atualmente dispomos no IDERJ de uma valiosa ferramenta para avaliação do couro cabeludo e dos cabelos: a Vídeodermatoscopia. Este exame de alta especificidade proporciona uma detalhada e minuciosa análise do couro cabeludo e dos fios, auxiliando no diagnóstico e no acompanhamento de diversas condições capilares.
Se você apresenta alguma alteração em seus cabelos ou couro cabeludo, marque uma consulta pelo telefone (021) 2537-2108.
Responsáveis:
Dra. Marcela Benez
Dra . Luna Azulay
Diagnóstico e Tratamento das Unhas
O Centro de Tratamento da Unha (CTU) engloba tanto a parte médica quanto a podologia e quirologia. A podologia é uma área da saúde especializada nos pés. Tem como objetivo auxiliar no tratamento dos pés junto a diferentes áreas médicas como: dermatologia, ortopedia e angiologia, por exemplo. A quirologia auxilia o tratamento dos problemas diagnosticados nas unhas das mãos.
Em nosso Centro, realizamos a videodermatoscopia, exame não-invasivo feito através de uma câmera que filma as lesões na pele e nas unhas e transmite a imagem para um computador, permitindo uma análise detalhada das lesões. Este exame é uma ferramenta fundamental no diagnóstico de problemas nas unhas.
Responsáveis:
Coordenação: Dra. Luna Azulay
Podóloga: Joelma Santos
Podologia
- Podoprofilaxia básica – corte correto das unhas, retirada de unha encravada sem inflamação (onicocriptose) e finalização com hidratação.
- Onicocriptose com granuloma piogênico – unha encravada com crescimento do tecido de granulação, com ou sem infecção associada. O tratamento consiste na higienização da área acometida, além de cauterização química com acolchoamento e curativo.
- Curativo – tratamento para unhas infeccionadas e inflamadas.
- Órtese – correção total ou parcial da lâmina com FMM (fibra de memória molecular).
*Tratamento realizado no IDERJ - Telefones: 2537-2108 | 2537-2611
Sob a coordenação da Dra. Luna Azulay
Diagnóstico de sinais e Lesões Pigmentadas
Lesões pigmentadas podem ser benignas ou de risco. O monitoramento destas lesões é fundamental para a detecção precoce do câncer de pele. A dermatoscopia, exame não-invasivo que possibilita a análise das camadas internas da pele e das estruturas componentes das lesões cutâneas, evita biópsias desnecessárias por permitir a avaliação detalhada das lesões baseada na chamada regra do ABCD: Assimetria, Bordas, Coloração e Diâmetro.
A lesão que era redonda e passa a ser assimétrica deve ter atenção especial, assim como as que apresentam bordas que se tornam irregulares. O surgimento de cores diferentes como preto, azul, cinza, esverdeado e tons de marrom, e a mudança de tamanho, diâmetro, também são fatores considerados na avaliação das lesões pigmentadas.
Veja como fazer o autoexame da pele:
Responsáveis:
Dra. Marcela Benez
Dra. Juliane Rocio Neves
Dra. Luna Azulay
*Tratamento realizado no IDERJ - Telefones: 2537-2108 | 2537-2611
| Sob a coordenação da Dra. Luna Azulay
Eventos e Informações
Sexta-feira, 13 de Fevereiro de 2026
Quinta-feira, 22 de Janeiro de 2026
Quarta-feira, 10 de Dezembro de 2025
Sexta-feira, 14 de Novembro de 2025
Segunda-feira, 27 de Outubro de 2025
Sexta-feira, 19 de Setembro de 2025
Quinta-feira, 14 de Agosto de 2025
Sexta-feira, 18 de Julho de 2025
Quinta-feira, 05 de Junho de 2025
Segunda-feira, 26 de Maio de 2025
Sexta-feira, 16 de Maio de 2025
Terça-feira, 22 de Abril de 2025
Quinta-feira, 27 de Março de 2025
Terça-feira, 25 de Fevereiro de 2025
Terça-feira, 28 de Janeiro de 2025
Quinta-feira, 12 de Dezembro de 2024
Segunda-feira, 25 de Novembro de 2024
Quarta-feira, 30 de Outubro de 2024
Quinta-feira, 04 de Janeiro de 2024
Sexta-feira, 15 de Dezembro de 2023
Quarta-feira, 15 de Novembro de 2023
Terça-feira, 10 de Outubro de 2023
Sexta-feira, 15 de Setembro de 2023
Domingo, 20 de Agosto de 2023
Quinta-feira, 06 de Julho de 2023
Quinta-feira, 29 de Junho de 2023
Domingo, 07 de Maio de 2023
Quinta-feira, 27 de Abril de 2023
Domingo, 05 de Março de 2023
Quarta-feira, 15 de Fevereiro de 2023
Sexta-feira, 13 de Fevereiro de 2026
Quinta-feira, 22 de Janeiro de 2026
Quarta-feira, 10 de Dezembro de 2025
Sexta-feira, 14 de Novembro de 2025
Segunda-feira, 27 de Outubro de 2025
Sexta-feira, 19 de Setembro de 2025
Quinta-feira, 14 de Agosto de 2025
Sexta-feira, 18 de Julho de 2025
Quinta-feira, 05 de Junho de 2025
Segunda-feira, 26 de Maio de 2025
Sexta-feira, 16 de Maio de 2025
Terça-feira, 22 de Abril de 2025
Quinta-feira, 27 de Março de 2025
Terça-feira, 25 de Fevereiro de 2025
Terça-feira, 28 de Janeiro de 2025
Quinta-feira, 12 de Dezembro de 2024
Segunda-feira, 25 de Novembro de 2024
Quarta-feira, 30 de Outubro de 2024
Quinta-feira, 04 de Janeiro de 2024
Sexta-feira, 15 de Dezembro de 2023
Quarta-feira, 15 de Novembro de 2023
Terça-feira, 10 de Outubro de 2023
Sexta-feira, 15 de Setembro de 2023
Domingo, 20 de Agosto de 2023
Quinta-feira, 06 de Julho de 2023
Quinta-feira, 29 de Junho de 2023
Domingo, 07 de Maio de 2023
Quinta-feira, 27 de Abril de 2023
Domingo, 05 de Março de 2023
Quarta-feira, 15 de Fevereiro de 2023
Contato
Formulário de Contato
Informações de Contato
 ENDEREÇO:
ENDEREÇO:
Av. Nossa Senhora de Copacabana, 978 – Sala 1.404 | Ed. Copacabana Center, Copacabana CEP 22060-000 Rio de Janeiro – RJ
Endereço próximo a Estação de metrô Cantagalo com saída para R. Xavier da Silveira
 TELEFONES:
TELEFONES:
(021) 2522-1389
(021) 2522-1598
(021) 97119-2306
 E-MAIL:
E-MAIL:
adm-cdpa@azulaydermatologia.com
Convênios


















Convênio aceito na filial: 


